В последние годы благодаря улучшению диагностики вагинальных инфекций стало понятно, что смешанные инфекции встречаются гораздо чаще, чем было принято считать ранее. Многие клиницисты и исследователи убеждены в несочетаемости АВ и БВ, тогда как другие авторы, напротив, считают, что сочетание различных нарушений вагинального микробиоценоза — чрезвычайно частая ситуация, как минимум каждый третий случай вагинальных инфекций [2].
J. D. Sobel и соавт. [3] выделяют две разновидности смешанных инфекций — микст-инфекцию и коинфекцию. Микст-инфекция (смешанная инфекция) вызвана несколькими микроорганизмами, которые совместно участвуют в патогенезе заболевания. Суммарное воздействие инфектов, обусловленное сложными микробными взаимоотношениями, направленными на увеличение вирулентности и формирование резистентности к противомикробным препаратам, приводит к более выраженной клинической картине, равно как и к большей опасности для организма женщины и плода во время беременности. Коинфекция — сочетание минимум двух независимых возбудителей, каждый из которых имеет свои собственные патогенетические механизмы и способен самостоятельно вызвать клинические проявления заболевания.
G. G. G. Donders и соавт. [4] описывают два принципиальных момента: БВ — невоспалительное заболевание, поэтому жалобы пациентки закономерно ограничиваются увеличением объема вагинальных выделений и появлением неприятного запаха. Для БВ нехарактерны зуд и жжение в области влагалища, наличие этих признаков с большей вероятностью будет свидетельствовать о смешанном процессе. Скорее всего, изолированный БВ действительно встречается гораздо реже, чем его диагностируют. При сочетании БВ и АВ при положительных критериях Амселя в вагинальных выделениях дополнительно выявляют лейкоциты. Учитывая, что нормальный (физиологический) микробиоценоз влагалища — динамичная система, длительно в состоянии БВ она находиться не может. В условиях жесткой межвидовой борьбы процесс может развиваться по патологическому пути (верх возьмут аэробы, анаэробы, дрожжеподобные грибы либо даже вирусы) или же по физиологическому — произойдет восстановление пошатнувшегося равновесия.
G. G. G. Donders и соавт. [4] представили научному сообществу данные о воспалительном заболевании влагалища, отличающемся от всех известных вагинитов собственными клиническими, бактериологическими и иммунологическими характеристиками. Оно получило название «аэробный вагинит». АВ — это состояние микробиоценоза влагалища, обусловленное снижением пула лактобацилл и развитием воспаления при участии аэробных условно-патогенных микроорганизмов: Escherichia coli, Enterococcus faecalis, Streptococcus viridans, Staphylococcus epidermidis, Streptococcus agalactiae, а иногда и Staphylococcus aureus.
Симптоматика АВ напрямую зависит от тяжести воспалительного процесса, и в каждом случае сочетание клинических симптомов будет индивидуальным [5]. Воспалительная природа АВ становится очевидной уже при сборе анамнеза: больные обычно жалуются на жжение и боль в области наружных половых органов, усиливающиеся при ходьбе, мочеиспускании, на обильные выделения и зуд в области влагалища, диспареунию.
В то же время известно, что аэробы кишечного происхождения E. coli и Klebsiella spp. часто входят в состав физиологического микробиоценоза влагалища (возможно, вследствие контаминации урогенитального тракта кишечной микрофлорой) [4]. Соответственно, существует опасность гипердиагностики АВ при обнаружении условно-патогенных аэробных микроорганизмов и последующего неоправданного назначения антибиотиков.
По мнению ряда отечественных клиницистов, термин «неспецифический вагинит» полностью подходит для описания воспалительного процесса во влагалище, в то же время на практике под эту нозологию врачи слишком часто подводят все состояния неясной этиологии методом исключения специфической природы воспаления, не подтвердив при этом наличие БВ. Такой «дежурный» диагноз удобен практическим врачам, однако диагностика, основанная на более современных диагностических тестах, позволит точнее назначать терапию и предупреждать рецидивы, составляющие главную сложность лечения вагинальных инфекций [6].
Существуют и трудности диагностики этих заболеваний. Обычно при обследовании пациенток с вагинальными выделениями в первую очередь врач ориентируется на клинические данные, а также результаты микроскопического исследования. Но в литературе имеются сведения о вариабельности выделений при той или иной патологии, а также о низкой чувствительности микроскопического исследования для выявления многих инфекций органов репродукции [7]. При нарушениях вагинального микробиоценоза диагностический поиск затрудняет тот факт, что у 50% пациенток воспаление и другие признаки, индуцированные деятельностью полимикробных ассоциаций в половых путях, не сопровождаются клинической симптоматикой, а протекают латентно. Проблему также представляет склонность многих пациенток к самодиагностике и самолечению, что еще больше задерживает верификацию диагноза и нередко заканчивается осложнениями. Смешанные варианты вагинальных инфекций мало изучены, тем не менее различать их необходимо, поскольку разные формы сосуществования патогенов требуют индивидуального терапевтического подхода. Необходимо также понимать, что при отсутствии противогрибковой терапии существует риск манифестации ВВК на фоне неизбежного при лечении БВ закисления влагалищной среды [2].
Основная трудность ведения женщин с неспецифическими вагинальными инфекциями — рецидивы. Их риск тем выше, чем более выражен дисбиоз влагалища, чем менее привержена пациентка к лечению и чем менее качественной была предшествующая противомикробная терапия. При этом большое значение имеет коррекция вагинального микробиома. Несмотря на отсутствие общепринятых терапевтических схем, принцип лечения смешанных инфекций — обнаружение и устранение этиологически значимых микроорганизмов с последующим закреплением результата восстановлением нормального микробиоценоза влагалища. Многолетний клинический опыт отечественных и зарубежных специалистов показал эффективность двухэтапной терапии смешанных инфекций и БВ [8, 9]. На первом этапе проводят эрадикацию патогенов, а на втором с помощью пробиотиков и препаратов, нормализующих pH, восстанавливают оптимальную среду вагинального биотопа — физиологическое значение рН и концентрацию лактобацилл.
На первом этапе «золотым стандартом» в лечении БВ признают метронидазол и клиндамицин. Согласно обновленным в 2015 г. рекомендациям Центра по контролю заболеваемости США, различные формы метронидазола (таблетки и гель) и клиндамицина 2% (крем и свечи) входят в стандарты терапии БВ [10]. Эти средства имеют сопоставимую эффективность.
Однократное назначение метронидазола внутрь в дозе 2 г эффективно купирует симптомы БВ, однако доля рецидивов при этом выше, чем при проведении недельного курса того же препарата. Однократный прием метронидазола удобен, но относительно малоэффективен, и в настоящее время Центр по контролю заболеваемости США не рекомендует данную методику даже в качестве альтернативного варианта.
Комплаентность лечения пероральным метронидазолом существенно снижает его плохая переносимость [11]. В европейских рекомендациях по ведению больных с выделениями из влагалища также указана невысокая эффективность однократного применения метронидазола в дозе 2 г при БВ. Некультивируемые или трудно культивируемые микроорганизмы приобретают устойчивость к этому препарату, они же и обеспечивают упорное рецидивирующее течение заболевания. Повторные эпизоды вагинита возникают у 30% женщин в течение 3 месяцев после лечения [12].
Попытка воздействия на предполагаемого возбудителя (или типичную для изолированного процесса группу возбудителей) монотерапией при смешанных инфекциях может обусловить еще более выраженные нарушения микробиоценоза влагалища — активизируются другие микроорганизмы, например, грибы рода Candida. Использование метронидазола или клиндамицина в виде монотерапии чревато развитием ВВК, а значит, необходимы соответствующие профилактические меры. Избежать данного осложнения монотерапии возможно при применении современных комбинированных препаратов.
Второй этап лечения неспецифических вагинальных инфекций предусматривает местное применение пробиотиков. В настоящее время в нашей стране накоплен большой опыт их использования в терапии этой группы заболеваний, что отмечено в федеральных рекомендациях [13]. Доказаны целесообразность и эффективность назначения живых молочнокислых бактерий с целью восстановления микробиоценоза влагалища при неспецифическом вагините, БВ и ВВК в виде вагинальных суппозиториев, содержащих не менее 106–107 КОЕ/мл живых лактобацилл.
В нескольких зарубежных исследованиях также была положительно оценена клиническая и микробиологическая эффективность вагинального применения лактобацилл для восстановления нормальной микробиоты влагалища [14]. В то же время их назначение без предварительного первого этапа бесперспективно, поскольку привносимым извне молочнокислым культурам попросту не достанется экологической ниши — конкуренция между микроорганизмами очень высока [2].
Дисбаланс вагинальной микрофлоры у беременных создает предпосылки к развитию целого комплекса осложнений, влияющих на перинатальный исход: угрозы выкидыша, преждевременных родов, послеабортных эндометритов и др. [15, 16].
Все вышеизложенное определило выбор темы исследования и его цель.
Цель исследования: оценить терапевтическую эффективность гелевой формы комбинации метронидазола и клотримазола (препарат Метрогил Плюс) при вагинальных инфекциях у беременных.
МАТЕРИАЛЫ И МЕТОДЫ
В исследование были включены 200 беременных женщин с вагинальными инфекциями неспецифической этиологии. 100 женщин, составивших основную группу (средний возраст — 29,5 ± 4,7 года), получали лечение вагинальным гелем Метрогил Плюс (1 грамм геля содержит 10 мг метронидазола и 20 мг клотримазола) в течение 5 дней. Препарат вводили беременным интравагинально. Рекомендуемая доза составляла 5 г (один полный аппликатор) 2 раза в сутки (утром и вечером). В группу сравнения вошли 100 пациенток (средний возраст — 28,9 ± 4,2 года), которым проводили лечение препаратом Клион-Д 100 (1 таблетка: метронидазол 100 мг и миконазола нитрат 100 мг). Препарат назначали по 1 таблетке интравагинально в течение 10 дней.
Все женщины, участвующие в исследовании, на втором этапе терапии получали лактобациллы, обеспечивающие колонизационную резистентность биотопа влагалища. Препарат на основе Lactobacillus casei rhamnosus Döderleini (Lcr35) Лактожиналь применяли по 1 капсуле утром и вечером в течение 7 дней или по 1 капсуле ежедневно в течение 14 дней интравагинально.
Исследование проводили в 2016 г. на базе БУЗОО «Городской клинический перинатальный центр» (главный врач — Николаев С. В.). Вагинальные инфекции у участниц исследования были обнаружены и пролечены во втором триместре, в соответствии с инструкцией к препаратам.
Для получения массива данных, подлежащих анализу, использовали сбор анамнеза, обследование при помощи зеркал, расширенную кольпоскопию, микроскопическое исследование отделяемого влагалища, РАР-тест, бактериологическое исследование отделяемого цервикального канала, pH-метрию, аминотест с 10% КОН.
Наличие возбудителей основных ИППП (Chlamydia trachomatis, Neisseria gonorrhoeae, Trichomonas vaginalis, Mycoplasma genitalium) исключали с помощью мультиплексного набора реагентов «АмплиСенс N. gonorrhoeae/C. trachomatis/M. genitalium/T. vaginalis-МУЛЬТИПРАЙМ-FL» производства ФБУН «ЦНИИ эпидемиологии» (Москва). Определяли антитела к бледной трепонеме в крови, ВИЧ.
Для расширенной характеристики состояния микрофлоры влагалища использовали наборы реагентов серии «Флороценоз», основанные на применении мультиплексной ПЦР в реальном времени («АмплиСенс Флороценоз/Бактериальный вагиноз-FL»). Результаты указанного теста позволяли количественно охарактеризовать общее содержание бактерий, а также содержание лактобацилл, Gardnerella vaginalis, Atopobium vaginae.
Всем беременным проводили обследование в соответствии с приказом № 572-н от 01.11.2012 «Порядок оказания медицинской помощи по профилю «акушерство и гинекология» (за исключением использования вспомогательных репродуктивных технологий)».
БВ устанавливали по результатам оценки в соответствии с критериями Ньюджента и на основании заключений по данным ПЦР, вагинит неустановленной этиологии (неспецифический) — при гиперемии слизистых оболочек влагалища при осмотре и наличии лабораторных признаков воспаления (полиморфно-ядерных лейкоцитов (ПМЯЛ) > 10 в поле зрения, соотношение ПМЯЛ и клеток плоского эпителия (ПМЯЛ : ЭК) > 1 : 1) в отсутствие патогенных и условно-патогенных микроорганизмов. ВВК диагностировали при наличии характерных клинических признаков, лабораторных признаков воспаления (ПМЯЛ : ЭК > 1 : 1), а также при обнаружении дрожжеподобных грибов при микроскопии и/или одного из видов Сandida в концентрации выше 102 ГЭ/мл при ПЦР.
Неспецифический вагинит в сочетании с БВ устанавливали на основании гиперемии при осмотре, лабораторных признаков воспаления (ПМЯЛ > 10 в поле зрения, ПМЯЛ : ЭК > 1 : 1) в отсутствие патогенных и условно-патогенных микроорганизмов и по результатам оценки в соответствии с критериями Ньюджента; на основании заключений по данным ПЦР.
Диагноз АВ ставили при наличии клинических и лабораторных признаков воспаления (ПМЯЛ : ЭК > 1 : 1), при доминировании кокковой флоры по данным микроскопии, а также при выявлении признаков неспецифического вагинита по данным ПЦР: снижении количества лактобактерий и замещении их аэробными микроорганизмами (энтеробактериями, стрептококками, стафилококками), если последние доминировали в составе микрофлоры влагалища.
Сочетание БВ и ВВК устанавливали по результатам оценки в соответствии с критериями Ньюджента, на основании заключений по данным ПЦР, наличия лабораторных признаков воспаления (ПМЯЛ : ЭК > 1 : 1), а также при обнаружении дрожжеподобных грибов при микроскопии и/или одного из видов Сandida в концентрации выше 102 ГЭ/мл при проведении ПЦР. Нормой считали наличие менее 10 лейкоцитов в поле зрения и палочковой флоры по результатам микроскопии без признаков воспаления при осмотре, а также отсутствие патогенных и низкую концентрацию условно-патогенных микроорганизмов при ПЦР.
После окончания лечения проводили повторное гинекологическое (осмотр в зеркалах) и лабораторное обследование для установления эффективности терапии. Ее оценивали в динамике: через 1 месяц (в 16–19 недель) и через 3 месяца (в 29–31 недели) после окончания лечения. Для получения сведений о течении беременности, родов, послеродового периода и перинатальных исходах анализу подвергали данные, полученные при выкопировке из индивидуальных карт беременных, историй родов, историй новорожденных.
Для определения статистической значимости полученных результатов использовали χ2, результаты считали достоверными при р < 0,05.
РЕЗУЛЬТАТЫ
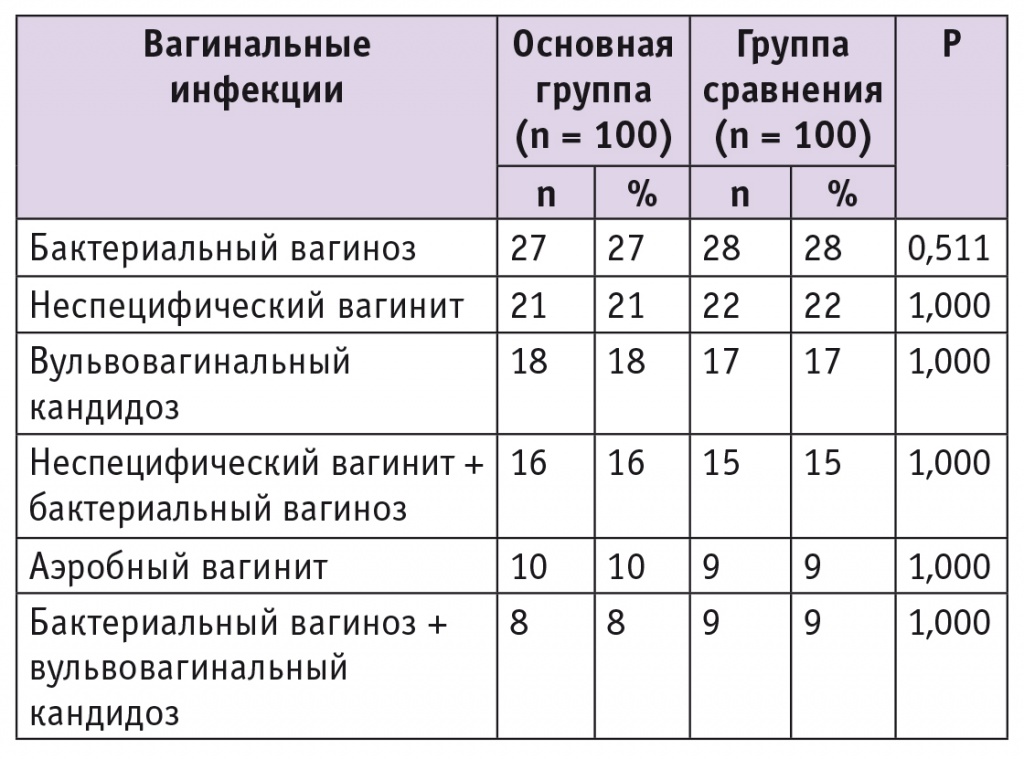
Группы были идентичными по имеющимся у участниц вагинальным инфекциям. При исследовании состояния вагинального биотопа чаще всего обнаруживали БВ (табл. 1). Признаки воспаления при микроскопии были найдены у 21% женщин основной группы и у 22% из группы сравнения, при этом причина воспаления не была верифицирована ни одним из используемых методов, что соответствовало вагиниту неустановленной этиологии.
Таблица 1
Вагинальные инфекции у женщин исследованных групп до лечения
После проведенного лечения в ходе динамического наблюдения за беременными было установлено, что выделения прекратились через 5–6 дней, зуд и жжение исчезли через 3–5 дней.
Анализ результатов контрольной микроскопии и данных обследования с помощью реагентов серии «Флороценоз» показал 100% эффективность лечения в основной и контрольной группах.
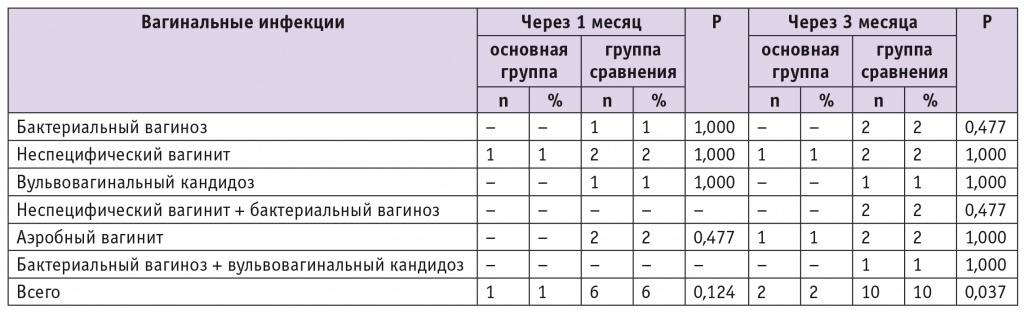
Эффективность через месяц после окончания лечения составила в основной группе 99%, в группе сравнения — 94% (р = 0,124), через два месяца — 98% и 90% соответственно, р = 0,037 (табл. 2).
Таблица 2
Вагинальные инфекции у женщин исследованных групп после лечения
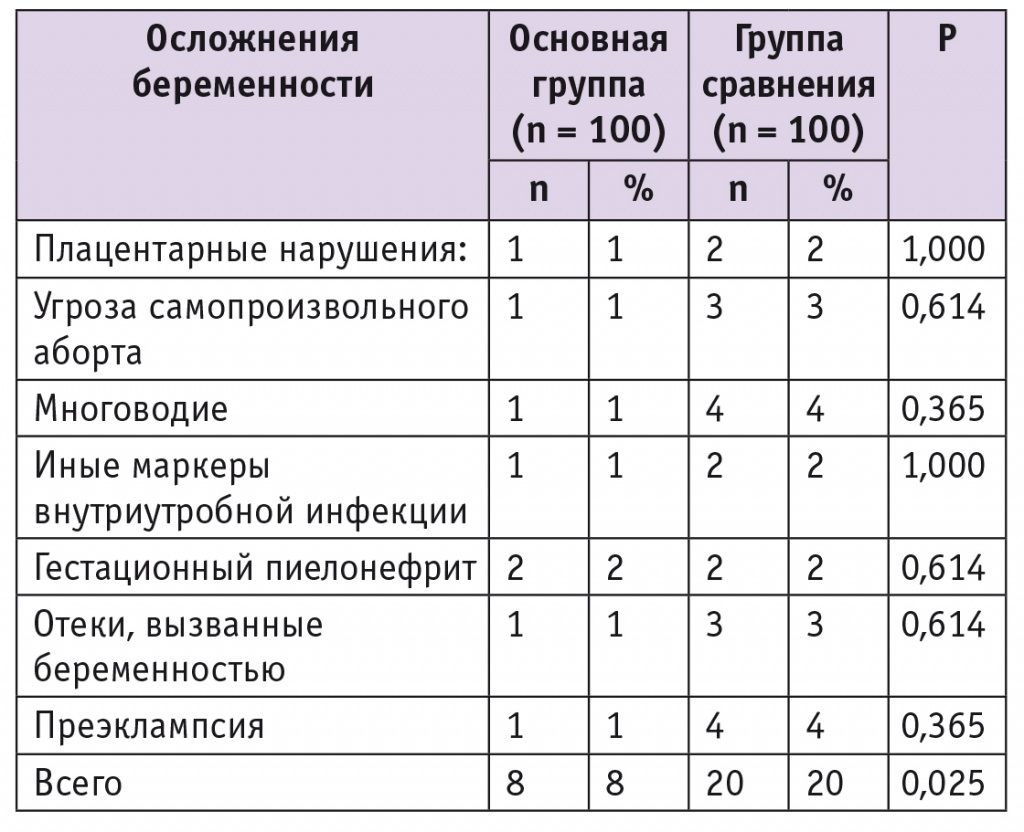
Осложнения беременности у женщин исследуемых групп представлены в таблице 3. В совокупности они наблюдались в основной группе реже, чем в группе сравнения (р = 0,025).
Таблица 3
Осложнения беременности у женщин исследуемых групп
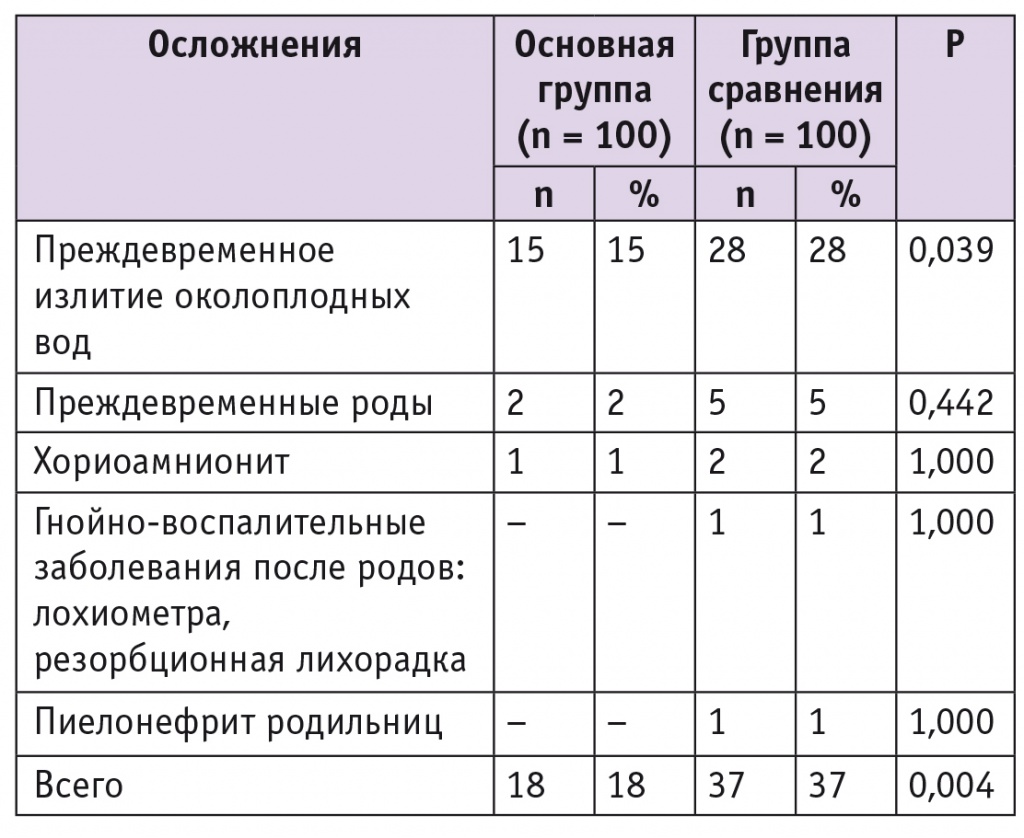
Осложнения родов и послеродового периода (табл. 4) в основной группе также отмечали значимо реже, чем в группе сравнения (р = 0,004), что связано со значительно меньшим числом рецидивов после проведенного лечения. Следует подчеркнуть, что у беременных, леченных вагинальным гелем, преждевременное излитие околоплодных вод было отмечено в 1,9 раза реже (15,0% против 28,0%, p < 0,05).
Таблица 4
Осложнения родов и послеродового периода
ОБСУЖДЕНИЕ
В современных условиях понятие нормы для микроэкологии влагалища довольно расплывчато — количественные диапазоны присутствия бактерий в вагинальной среде различаются в разы, а присутствие дрожжеподобных грибов и других факультативных микроорганизмов вполне легитимно до достижения ими определенного количественного порога.
Сейчас практически единственный доступный и адекватный способ коррекции нарушений биоценоза влагалища — воздействие на патогенные микроорганизмы противомикробными комбинированными средствами и восстановление вагинального физиологического микробиоценоза влагалища. Комбинированный препарат — вагинальный гель Метрогил Плюс — оказывает антибактериальное, противопротозойное и противогрибковое действие. Эффективность его обусловлена наличием в составе двух компонентов: метронидазола и клотримазола.
Метронидазол обладает высокой активностью в отношении простейших (Entamoeba histolytica, Giardia lamblia, T. vaginalis), грамотрицательных анаэробов (Bacteroides fragilis, Fusobacterium spp., Prevotella (P. bivia, P. buccae, P. disiens), G. vaginalis) и некоторых грамположительных микроорганизмов (Clostridium perfringens, Clostridium difficile, Peptococcus spp., Peptostreptococcus spp.). Клотримазол является производным имидазола, оказывающим фунгицидное и бактерицидное действие, обладающим высокой активностью в отношении грибов (Blastomyces dermatitidis, Candida spp., Coccidioides immitis, Cryptococcus neoformans), дерматофитов (Trichophyton mentagrophytes, Microsporum canis, Epidermophyton floccosum), Histoplasma capsulatum, Paracoccidioides brasiliensis, Sporothrix schenckii; простейших (T. vaginalis), грамположительных бактерий (Streptococcus spp., Staphylococcus spp., E. coli, Klebsiella pneumoniae, Pseudomonas aeruginosa, Proteus mirabilis).
Клинико-лабораторная эффективность двухэтапной терапии неспецифических вагинальных инфекций в сравниваемых группах не различалась по окончании курса лечения (100% в обеих группах) и спустя месяц наблюдения (99,0% против 94,0%, p > 0,1). Однако через два месяца наблюдения доля пациенток, не имевших рецидива, среди беременных, леченных вагинальным гелем, содержащим метронидазол и клотримазол, оказалась статистически значимо выше, нежели у женщин, получавших на первом этапе терапию вагинальными таблетками, содержащими метронидазол и миконазол (98,0% против 90,0%, p < 0,05). Вместе с тем у пациенток основной группы зарегистрирована более низкая частота осложнений беременности (8,0% против 20,0%, p < 0,05), осложнений родов и послеродового периода (18,0% против 37,0%, p < 0,01). У беременных, леченных вагинальным гелем, преждевременное излитие околоплодных вод было отмечено в 1,9 раза реже (p < 0,05).
ЗАКЛЮЧЕНИЕ
В современных условиях смешанные инфекции встречаются значительно чаще, чем считали ранее. Двухэтапная терапия неспецифических вагинальных инфекций у беременных с использованием на первом этапе вагинального геля, содержащего метронидазол и клотримазол, и капсул Lactobacillus casei rhamnosus Döderleini на втором этапе сопоставима по эффективности с аналогичной по спектру действия комбинацией в составе вагинальных таблеток по окончанию курсовой терапии и через месяц наблюдения. Однако два месяца спустя в группе беременных, леченных интравагинально гелевой формой комбинации метронидазола и клотримазола, доля пациенток, не имеющих рецидива, достоверно выше (p < 0,05), а частота осложнений беременности (p < 0,05), родов и послеродового периода (p < 0,01) статистически значимо ниже, прежде всего за счет снижения практически вдвое риска преждевременного излития околоплодных вод, что влияет на перинатальный исход.







