Многие авторы рассматривают проблемы эффективности терапии хронических заболеваний (эпилепсии, психических заболеваний, диабета и др.), первичной и вторичной профилактики с точки зрения соблюдения рекомендаций врача [3, 4]. Между тем проблема недостаточной комплаентности существует во всем мире. Например, в Европе хорошую приверженность профилактическому приему ацетилсалициловой кислоты имели 63% больных. В странах Латинской Америки и Азии хорошая приверженность лечению отмечена лишь у 54% и 55% больных соответственно. В России показатели комплаетности сопоставимы с европейскими (59%) [3–5]. По данным ВОЗ, длительное соблюдение назначений врача при хронических заболеваниях наблюдается лишь в 50% случаев [6].
В России с 2016 г. внедряется новая модель медицинской реабилитации [7]. Согласно этой модели, координацией реабилитационных действий в отношении пациентов с ограничением жизнедеятельности должен заниматься новый специалист — врач–реабилитолог (врач по физической и реабилитационной медицине), а сам процесс реабилитации строится на мультидисциплинарном, пациентцентрированном и проблемноориентированном принципах.
Реабилитационная команда работает по реабилитационному плану, сформированному на основе реабилитационного диагноза [7]. Каждая проблема пациента становится задачей реабилитации для одного из участников реабилитационной мультидисциплинарной бригады (МДБ), что отражается в реабилитационном диагнозе. Реабилитационный диагноз может быть инструментом для повышения комплаентности, при этом каждый специалист МДБ может внести свою лепту в обеспечение приверженности терапии. Не только врач, но и эрготерапевт, медицинская сестра, методист ЛФК имеют возможность вносить в реабилитационный диагноз информацию о пациенте, которая относится к их компетенции и влияет на функционирование больного. Таким образом, в нем не только отражаются нарушения функций, которые обычно определяют выбор врачом лекарственного вещества и формы препарата, но и фиксируются убеждения пациента, его установки, особенности характера, негативный опыт, варианты мотивации, родственники, которые могут способствовать или препятствовать приверженности терапии. Анализ показывает, что даже у пациентов с транзиторной ишемической атакой, т. е. у больных без нарушения функций, в остром периоде заболевания в реабилитационных диагнозах имеются домены Международной классификации функционирования (МКФ), связанные с приверженностью.
Следует добавить, что в новой модели реабилитации «школа пациента», проводимая врачом и психологом, рассматривается в качестве важной и эффективной реабилитационной технологии, которая должна оплачиваться, как и другие интервенции. Таким образом, реабилитационный подход позволяет решить многие проблемы, касающиеся обеспечения приверженности терапии.
В целях реализации проблемноориентированного принципа новой модели реабилитации планирование лекарственной терапии и обеспечение комплаентности следует начать с вопроса пациенту и реабилитационной команде: «Почему пациент не принимает лекарства?» Стратегия повышения приверженности лечению и реабилитации включает следующие задачи:
- выяснить причину и устранить ее;
- если устранить причину невозможно, то адаптировать пациента к данной проблеме;
- перенести заботу о приеме лекарств на родственников или близких;
- найти эффективный способ контроля за приемом лекарств.
С позиций физической и реабилитационной медицины упомянутые выше факторы следует описывать в реабилитационном диагнозе в категориях МКФ [7]. Так, причины низкой комплаентности должны быть рассмотрены с позиций нарушения функций и структур, ограничения деятельности (активности и участия), влияния персональных факторов или факторов внешней среды. В данном обзоре приводятся все факторы, влияющие на комплаентность, в категориях МКФ, а также предложены способы разрешения проблем.
ФАКТОРЫ, СВЯЗАННЫЕ С ПАЦИЕНТОМ
К данной категории по МКФ следует отнести проблемы с функциями (b) и персональные (личностные) факторы пациента (e) (табл. 1). Многие врачи считают, что приверженность пациентов терапии зависит только от них самих, на самом деле пациентам принадлежит важная, но не исключительная роль. Понимание указанной группы факторов позволит врачам и реабилитационной команде изменить способы общения с больными и за счет этого помочь им принимать лекарства и выполнять предписанные рекомендации.
Таблица 1
Факторы снижения приверженности терапии, связанные с пациентом
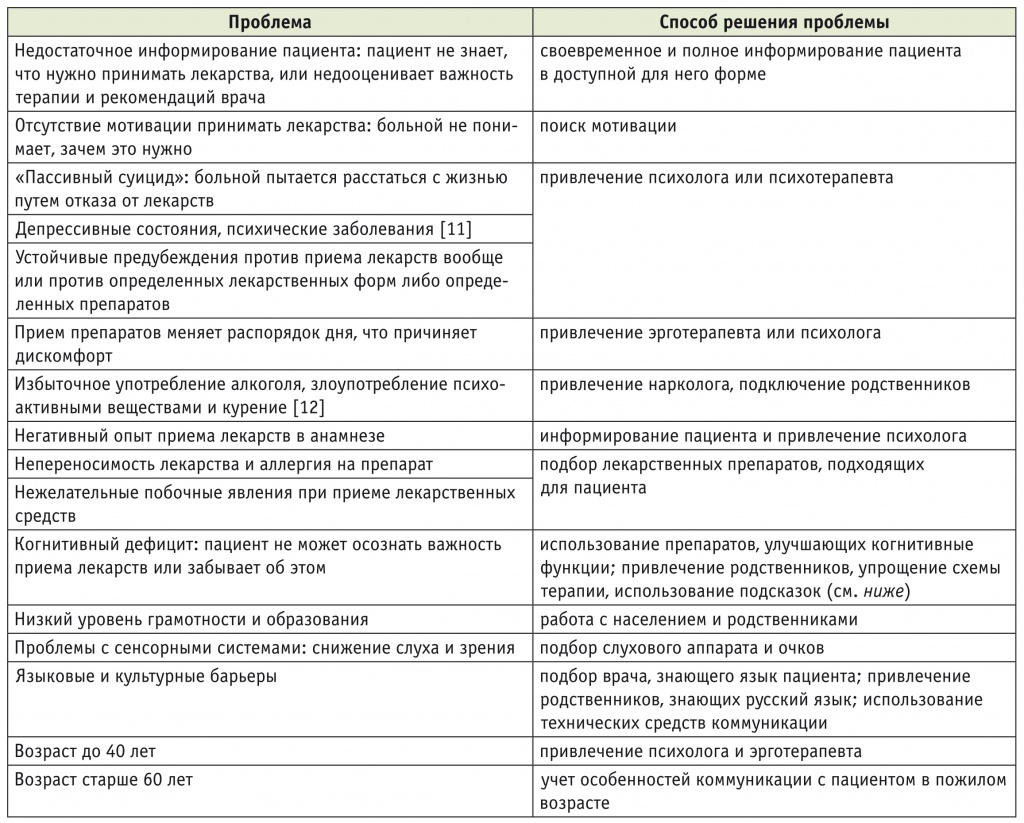
Остановимся подробнее на некоторых аспектах. Грамотность пациента и его родственников означает, что пациент может читать, понимать, помнить медицинские инструкции и действовать согласно полученной информации. Пациенты, имеющие низкий уровень грамотности, менее привержены терапии [13]. Для России характерна ситуация, при которой в деревнях и маленьких городах пациенты не верят в официальную медицину, не доверяют врачам, не привыкли выполнять рекомендации и имеют привычку принимать лекарства курсами, а не постоянно, как это требуется. Данная ситуация связана с низким уровнем организации здравоохранения в этих регионах и с разочарованностью населения оказываемой медицинской помощью. Важной частью проблемы является недостаточное информирование населения о медицине. Если в проблемных регионах повысить качество медицины и проводить регулярные встречи с пациентами и школы для больных и родственников, то в течение нескольких лет проблема может быть решена.
Важным аспектом терапии и реабилитации является информирование пациента. Проведенное нами исследование с участием группы пациентов в остром периоде инсульта показало, что если при поступлении в стационар больных информировать о среде и особенностях лечения их заболевания, то у них не развиваются тревога и депрессия [14]. К информированию о среде следует отнести информацию о числе, месяце и годе на момент поступления, о том, что случилось с пациентом, как он попал в больницу, чем болен, сколько времени проведет в больнице и как долго ему придется лечиться, ознакомление со схемой отделения и др. Происходило также информирование родственников. Данное исследование продемонстрировало, что у всех пациентов при поступлении имеется дефицит информации, который впоследствии может приводить к вторичным эмоциональноаффективным расстройствам, подлежащим лечению с помощью дорогостоящих психоактивных лекарств. Этого можно избежать, если проводить «бесплатную» интервенцию в виде разговора с пациентом, спокойного информирования о среде и ответов на вопросы больного.
В зарубежной литературе появляется все больше данных, свидетельствующих о важности информирования пациентов о деталях заболевания, его возможных осложнениях, об основных принципах и видах лечения в целях повышения приверженности терапии. Обсуждается необходимость рационализации подходов к назначению лекарственных веществ, при этом уделяется внимание не только научнодоказательной обоснованности их применения, но и убеждению пациентов в успешности проводимого лечения, регулярному напоминанию о приеме лекарств, контролю над процессом лечения и соблюдением пациентами рекомендаций [15].
Следует подчеркнуть, что информирование пациента входит в функциональные обязанности врачей, хотя на практике зачастую ими игнорируется.
Доказано, что приверженность выше, если пациент верит в успех терапии [16]. Наряду с грамотным информированием больного большое значение имеет формирование мотивации к соблюдению лекарственной терапии и рекомендаций врача.
Мотивацией пациента к приему лекарств могут быть:
- забота о своем здоровье;
- забота о родственниках — им будет тяжелее ухаживать за инвалидом;
- выгода в будущем (в том числе экономическая) — лучше сейчас принимать лекарства, чтобы потом не было инсульта, инфаркта или осложнений, так как при этом потребуется долгая и дорогая реабилитация;
- соответствие моде — принимать хорошее современное лекарство модно;
- избавление от проблемы — пройдет боль, улучшится память и т. д.
Приведем несколько психологических приемов, которые можно использовать в разговоре с пациентом о лекарствах:
1) не пытайтесь напугать пациента: он может быть уже напуган, хоть и не признается в этом, и будет отторгать информацию в виде защитной реакции;
2) заставлять пациента — не лучшая стратегия: пациент начинает сопротивляться тому, что ему навязывают, так возникают распространенные предубеждения относительно того, что «все лекарства вредны», «врачи получают выгоду от назначения лекарств»;
3) предлагайте альтернативу — несколько похожих лекарств на выбор;
4) обсуждайте финансовый вопрос — готов ли больной тратить деньги на лекарства;
5) спросите у больного, расположен ли он принимать лекарства, и если нет, то что ему мешает; предложите больному выбрать вариант решения данной проблемы;
6) уважайте выбор пациента;
7) если пациент чегото не знает, то это еще не свидетельствует о наличии у него «интеллектуальных проблем»; у больного может быть негативный опыт, и он не всегда в этом виноват;
8) приведите примеры других больных;
9) если вы не справляетесь, обратитесь к специалисту (психологу): привлечение коллег — это свойство профессионала;
10) сотрудничайте с пациентом.
Тревога, страх и депрессия могут повлиять на терапию и соблюдение врачебных предписаний. Если у пациента имеются такие состояния, то это может потребовать дополнительной лекарственной терапии. Однако практика работы МДБ показывает, что в российской реальности имеется гипердиагностика эмоциональноаффективных расстройств. Врачи (неврологи, кардиологи) часто необоснованно выставляют диагноз «депрессия», «тревожное расстройство» или «аффективные нарушения». При наличии в реабилитационной команде психолога возможно более точно определить причины страдания пациента, которые врачами часто интерпретируются как депрессия и тревога. За подобными жалобами могут скрываться: дистресс, переживания по поводу агрессивного поведения персонала, особенности характера пациента (замкнутость, интроверсия, флегматичный темперамент и др.), недостаточная информированность, психологические установки, защитная психологическая реакция в виде торможения или ухода от общения и др.
Одним из самых наглядных симптомов стресса является тревога, и с этой точки зрения не любую тревогу нужно подавлять. Тревога и страх могут стать ресурсом для обеспечения комплаентности: вместо того чтобы иметь риск повторного заболевания и испытывать страх смерти, лучше принимать лекарства.
Следует учесть, что не любая депрессия требует лекарственной терапии: во многих ситуациях пациенту может помочь психолог, что особенно важно при лечении и реабилитации пожилых пациентов. Важно помнить, что депрессия является одним из проявлений синдрома «пассивного суицида». Такая форма суицидальных устремлений не осознается пациентом; больной может заявлять, что хочет поправиться, и обещать принимать лекарства, однако будет забывать об их приеме, путать прописанные препараты с другими лекарствами, находить множество «объективных причин», чтобы их не купить, не принять и т. п. К данному синдрому, помимо неприема лекарств, следует отнести отказ от соблюдения диеты и модификации образа жизни, «опасный образ жизни» и др. Синдром достаточно часто встречается в российской практике и нередко остается без должного внимания со стороны медицинских работников. Особенность этого состояния заключается в том, что таких пациентов бесполезно пугать последствиями отказа от приема лекарств и заставлять вести правильный образ жизни: данная стратегия может нанести вред пациенту и способствовать усилению суицидальной наклонности, так как неосознаваемая цель больного и заключается в том, чтобы умереть как можно раньше. Синдром «пассивного суицида» может быть выявлен психологом или психотерапевтом, и именно эти специалисты должны с ним работать.
Наличие устойчивых предубеждений против приема лекарств вообще или против определенных лекарственных форм либо определенных препаратов также требует подключения психолога. Как правило, пациенты скрывают отрицательное мнение о лекарствах, и при поверхностной беседе с лечащим врачом проблема может быть не выявлена. Необходимо обратить внимание на то, что тревожное, и даже фобическое, отношение к лекарственным средствам встречается все чаще.
Следующая проблема, приводящая к нарушению комплаенса, — неумение пациента встроить прием препаратов в график привычной жизни. Если препарат необходимо запивать водой, принимать до или после приема пищи, работающие пациенты достаточно быстро перестают принимать назначенные лекарства систематически. Проблема легко решается при консультировании больного эрготерапевтом, который поможет интегрировать прием лекарств в повседневную жизнь, используя простые приемы и приспособления (мобильные приложения, напоминающие о приеме таблетки за определенное больным время; ношение с собой минимального запаса пищи в тубе, что позволит питаться даже на ходу, и т. п.).
Когнитивные проблемы — распространенные причины, ограничивающие приверженность терапии в разном возрасте. Особенности общения с пациентами, у которых имеются когнитивные нарушения, описаны в статье.
ФАКТОРЫ, СВЯЗАННЫЕ С РЕАБИЛИТАЦИОННОЙ КОМАНДОЙ
Врач, психолог, эрготерапевт, специалист по ЛФК, медицинская сестра и другие специалисты, вовлеченные в оказание медицинской помощи, а также их убеждения и установки являются составляющей здоровья пациента и относятся в МКФ к факторам внешней среды (е). Невежливая медсестра или невнимательный врач могут быть барьером в реабилитации и обеспечении приверженности терапии, а персонал, обученный создавать комфортные условия и уменьшать проявления стресса, способствует успешной реабилитации и повышению комплаентности.
Взаимоотношения между пациентом и медицинским работником — один из факторов, определяющих комплаентность [17, 18]. Доказано, что эмоциональная поддержка, партнерские отношения повышают приверженность лечению, тогда как врачи, которые задают мало вопросов, редко непосредственно контактируют с пациентами, пишут неразборчивые рекомендации в выписках, имеют большее количество пациентов, не соблюдающих режим и схему лечения [17, 18].
Базовым условием достижения хорошей приверженности больного лечению является врачебная квалификация. По данным С. Н. Мосолова, около 50% случаев неэффективности терапии связаны с ее неадекватным применением. Помимо несоблюдения клинических показаний и противопоказаний при назначении лекарств, распространенными ошибками являются проведение терапии низкими дозами, частая смена препаратов без соблюдения необходимой длительности приема, преждевременная отмена терапии и др. [9].
Чтобы обеспечить должную комплаентность, врачу и реабилитационной команде необходимо правильно определять цели терапии и реабилитации, а также быть настойчивыми в их достижении, иметь возможность соблюдать необходимую кратность встреч с пациентом. Наличие цели в медицинской реабилитации имеет принципиальное значение для ее эффективности [19]. Цель устанавливается по мнемоническому правилу SMART, аббревиатура имеет значение «умная цель» и расшифровывается следующим образом: S — Specific (конкретный), M — Measurable (измеримый), A — Attainable, Achievable (достижимый), R — Relevant (актуальный) и T — Timebound (определенный во времени). Цель всегда выстраивается с ориентацией на жизнь пациента и его привычную деятельность. Важно озвучить цель для больного, с тем чтобы он стремился к ее достижению.
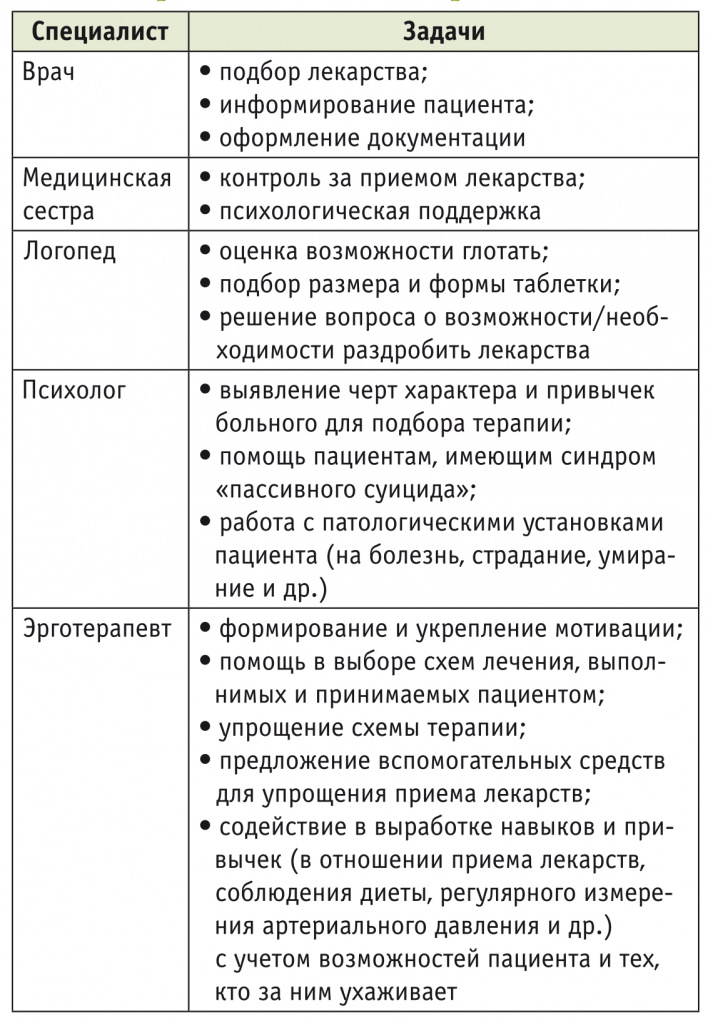
Реабилитацию пациента проводит мультидисциплинарная реабилитационная команда, а значит, в обеспечении приверженности терапии могут принимать участие все специалисты МДБ. Поэтому расширение знаний младшего и среднего медицинского персонала, психологов, эрготерапевтов, логопедов и специалистов по лечебной физкультуре по вопросами соблюдения режима терапии в немалой степени способствует повышению согласованности действий реабилитационной команды и больного в процессе терапии и реабилитации [9, 20, 21]. В рамках общей работы по обеспечению комплаентности у специалистов МДБ могут быть специфические задачи, соответствующие их базовому образованию, компетенции и функциональным обязанностям. В таблице 2 приведены примеры задач, которые могут решаться разными специалистами МДБ.
Таблица 2
Задачи по обеспечению приверженности терапии, решаемые специалистами мультидисциплинарной реабилитационной бригады
Мультидисциплинарный принцип в работе с приверженностью терапии предусматривает следующие правила:
- каждый участник МДБ должен быть в курсе проводимой лекарственной терапии;
- в команде должно быть единое представление о терапии, так как разногласия могут помешать главной цели — помощи пациенту;
- работа МДБ должна строиться на основе взаимной поддержки и помощи (например, если на занятии по ЛФК пациент сообщил инструктору о своем недовольстве лекарством, то это может стать поводом для рассмотрения вопроса на встрече МДБ);
- в МБД должен присутствовать единый «командный дух», когда все участники направляют свои силы на обеспечение комплаентности и помощи пациенту.
- подобрать препарат, в наибольшей степени подходящий для пациента (с хорошей переносимостью, минимумом нежелательных явлений, удобной формой, помогающий, решающий задачи пациента);
- рассказать о препарате в доступной для пациента форме (зачем принимать, какие задачи решает препарат, каковы его плейотропные эффекты);
- написать и объяснить схему приема лекарства и рассказать, как контролировать терапию, когда ждать эффекта;
- обсудить вопрос взаимодействия с другими препаратами;
- найти мотивацию приема препарата.
«Школа пациента»:
- снижает нагрузку на врача в части рассказа о лекарствах и заболевании;
- позволяет пациенту увидеть, что есть такие же больные, как он, которые выздоравливают, принимая те же лекарства;
- дает возможность пациенту задать вопрос или услышать ответ на вопрос, который он боится задать;
- может посещаться пациентом неоднократно, что создает условия для повторения;
- является «клубом по интересам», что способствует снижению коммуникативной депривации;
- осуществляет деятельность, которая занимает пациента;
- представляет собой один из способов реабилитации (и должна оплачиваться по соответствующему тарифу).
При проведении школ для больных с когнитивными нарушениями необходимо многократно обучать пациентов алгоритмам поведения при изменении в состоянии их здоровья. Многие пациенты с когнитивными нарушениями нуждаются в том, чтобы информация, воспринимаемая при помощи зрительного анализатора, была максимально простой для запоминания.
Приведем аспекты приема лекарств, наиболее актуальные для «школ пациента»:
- лекарства подбираются индивидуально, не следует принимать то же, что принимает сосед;
- не все лекарства вредны;
- многие препараты нужно принимать длительно;
- «лекарственных каникул» не существует;
- вредно пропускать прием лекарства;
- многие препараты для профилактики инсульта обладают массой других полезных свойств (сохраняют память и внимание, увеличивают продолжительность жизни, позволяют избежать инсульта, снижают артериальное давление);
- всегда надо иметь запасную упаковку лекарства;
- готовясь к поездке на дачу или в отпуск, следует продумать количество лекарств, чтобы их хватило на весь период.
ФАКТОРЫ, СВЯЗАННЫЕ С ТЕРАПИЕЙ
Лекарства являются факторами среды (е) для пациента и могут стать как барьерными факторами (полипрагмазия, сложные схемы и неудобные формы приема лекарства), так и поддерживающими (комбинированные препараты, простые схемы приема).
Данные литературы демонстрируют, что чем быстрее происходит подбор эффективного лечения, тем лучше в последующем приверженность больного данному лечению. Меньшее число смен терапевтических схем оказывает позитивное психологическое действие на больного и способствует повышению его комплаентности. Например, при внесении в течение первых 6 месяцев лечения одного изменения в терапию количество некомплаентных пациентов в последующие 6 месяцев составляет лишь 7%, а при двукратном изменении — уже около 25% [9].
Сложность медикаментозного режима (высокая кратность приема препарата и прием нескольких препаратов) негативно сказывается на комплаентности пациентов, а следовательно, и на эффективности лечения. При однократном приеме лекарств комплаентны 87% пациентов, при двукратном — 81%, при трехкратном — 77%, при четырехкратном — всего 39% [12, 13].
Имеется также обратная зависимость между количеством принимаемых препаратов и приверженностью лечению [9]. Авторы выделяют три основные причины:
1) субъективное отношение больного, включая страх приема относительно большого количества препаратов;
2) более высокая стоимость многокомпонентной терапии по сравнению с однокомпонентной;
3) сложность режима приема и, соответственно, бóльшая вероятность нарушений (например, при увеличении количества ежедневно принимаемых таблеток от одной до четырех вероятность соблюдения режима снижается вдвое).
На комплаентность влияет продолжительность лечения. Пациенты обычно комплаентны в первый месяц терапии (уровень приверженности составляет 79,4% [22]). Увеличение сроков течения заболевания и продолжительности лечения приводит к ухудшению комплаентности [9].
К медицинским факторам относят также побочные эффекты лекарств. Важнейшим условием, определяющим соблюдение режима терапии, является хорошая переносимость, т. е. отсутствие какихлибо неприятных субъективных переживаний (дополнительного дистресса), связанных с приемом лекарственного препарата [9]. Важно проинформировать пациента о возможных нежелательных явлениях, что позволит психологически подготовить его к трудностям приема лекарств. Предписывая лекарство, врач должен в письменном виде указать, как его применять: в каком режиме, в какой дозировке и по сколько таблеток в день, в какое время, в течение какого периода, какие обследования ассоциированы с лекарством и каким должен быть контроль эффективности терапии (дневник артериального давления при лечении артериальной гипертензии, дневник боли при лечении болей, контроль липидного спектра при использовании гиполипидемической терапии, контроль МНО при приеме варфарина и т. д.). Эту информацию надо отражать в документах, выдаваемых пациенту на руки, чтобы он в любой момент мог обратиться к ним и уточнить особенности приема лекарственного препарата.
ВЛИЯНИЕ ВНЕШНИХ ФАКТОРОВ
Данная группа факторов по МКФ относится к категории факторов окружающей среды (е). Она включает в себя безработицу, ранний выход на пенсию, инвалидность, определяющие низкий уровень жизни, недостаточно развитую систему медицинского страхования. В эту группу входят также такие факторы системы здравоохранения, как низкая доступность медицинской помощи, длительное ожидание визита к врачу, неудачные посещения поликлиники, которые существенно снижают приверженность лечению [9]. Внедрение в рамках новой модели медицинской реабилитации пациентцентрированного принципа позволит частично решить данную проблему [7]. С другой стороны, развитие технологии дистанционных реабилитационных и лечебных интервенций будет способствовать увеличению доступности медицинской помощи и поможет получить дополнительный инструмент по контролю лекарственной терапии.
Имеются данные, что пациенты, получающие эмоциональную и социальную поддержку со стороны семьи, друзей и медицинских работников, более привержены терапии [23]. Благополучное семейное положение (замужество или женитьба) благоприятно сказывается на комплаентности [13, 24].
При развитии заболевания и, особенно, инвалидности могут страдать не только сами пациенты, но и их родственники [24]. На последних могут быть возложены обязанности по уходу за пациентом, проведению простых реабилитационных мероприятий и контролю за приемом лекарств. Показано, что чем больше ограничена мобильность пациента, тем бо’льшую выраженность имеют депрессия и тревога у родственников [24]. Поэтому у родственников таких пациентов обычно имеется мотивация принимать активное участие в реабилитации. Те из них, кто готов участвовать в процессе реабилитации, могут быть обучены специалистами МДБ. В плане обеспечения приверженности лечению и контроля над лекарственной терапией родственники могут:
- полностью взять на себя выдачу препарата;
- следить за применением лекарств и за режимом приема;
- подготавливать и заполнять таблетницы;
- помогать применять препарат, когда пациент сам не может этого сделать (лекарства могут выдаваться через зонд или добавляться в пищу).
СТРАТЕГИИ ПОВЫШЕНИЯ ПРИВЕРЖЕННОСТИ ТЕРАПИИ
Основа выстраивания стратегии обеспечения приверженности терапии — всесторонний проблемноориентированный анализ ситуации пациента, изучение особенностей жизни, видов деятельности и привычек больного, что позволит определить опорные позиции для подбора терапии. Ниже приводятся некоторые пути повышения комплаентности:
1. Упрощение схемы, например:
- назначение комбинированных препаратов типа «2 в 1» снижает нагрузку по запоминанию и выполнению схемы в 2 раза;
- однократный прием лучше, чем многократный.
В настоящее время среди пациентов популярны приложения на смартфонах. Такие приложения могут сообщить пациенту о терапии, но не могут произвести никакого действия, т. е. они не решат проблему, но помогут упростить работу над приверженностью. Наиболее популярными приложениями на русском и английском языках для iOS и Android являются: Medisafe, MyTherapy, Tabletten Erinnerung + Sprache, «Пилюлинг», Medication, «Мои Таблетки — напоминания», AnyTimer Pill Reminder, «Напоминалка», Light Pill Reminder и Dosecast.
Перспективным приспособлением для обеспечения комплаентности являются таблетницы с таймером. Наиболее известные из них: GlowCap, AdhereTech, MedReady 1700, MedCenter System [25]. Данные системы связаны с приложением в телефоне и имеют следующие опции:
- напоминают о необходимости приема лекарства;
- отсылают информацию родственникам о принятии/непринятии лекарства пациентом;
- могут работать как дозатор, контролируя количество таблеток, принятых пациентом;
- ведут дневник приема лекарств;
- контролируют количество оставшихся препаратов;
- отсылают автоматический запрос в ближайшую аптеку с просьбой восполнить запас закончившихся таблеток.
4. Применение лекарств, влияющих на поведение, при этом надо помнить, что:
- пациенту могут быть назначены препараты, влияющие на мотивацию и нейрогенез, однако сами по себе, без необходимой активности пациента, они будут менее эффективны;
- разведение во времени курса лечения препаратами и программы реабилитации снизит эффективность работы по восстановлению пациента;
- препараты для лечения деменции и коррекции когнитивных процессов позволят повысить внимание и контроль над терапией.
ЗАКЛЮЧЕНИЕ
Низкая комплаентность — это сложная проблема, причинами которой могут быть как внутренние, так и внешние факторы. Мультидисциплинарный подход в реабилитации дает возможность привлечь к решению проблем комплаентности любого специалиста реабилитационной бригады. Новая модель медицинской реабилитации позволяет получить новые инструменты по работе с приверженностью. Реабилитационный подход требует от реабилитологов анализа ситуации и планирования терапии на долгосрочной основе с оценкой перспектив всей жизни пациента.







