Последние десятилетия характеризуются ростом распространенности перинатальной патологии ЦНС. В ее структуре особое место занимает детский церебральный паралич (ДЦП) — нарушения двигательной функции и позы, обусловленные статическим дефектом или поражением незрелого мозга[1]. Распространенность этой патологии в странах с достаточно развитой перинатальной помощью составляет от 0,76 до 5,8 на 1000 живых новорожденных. По данным статистической отчетности, в Республике Казахстан она варьирует от 3,5 до 6,4 на 1000 детей до 5 лет с тенденцией к росту. Характерной особенностью органических поражений мозга в детском возрасте является их патогенетическая связь с коморбидной патологией, в том числе с бронхолегочными заболеваниями.
Склонность к развитию острых заболеваний нижних дыхательных путей, в первую очередь пневмонии, определена рядом факторов, которые напрямую связаны с ДЦП. У детей с ДЦП имеют место гиповентиляция вследствие мышечной слабости и спастического сколиоза, ослабление кашлевого рефлекса, дисфагия, частые аспирации, вторичные иммунодефицитные состояния, тяжелая белково-энергетическая недостаточность, антибиотикорезистентность патогенных микроорганизмов[1–3]. У этой категории больных выявляется особая предрасположенность к пневмонии с атипичным, затяжным течением, значительными дыхательными расстройствами[4]. Нами продемонстрирована роль дисфункции диафрагмы в патогенезе дыхательных расстройств у детей с ДЦП[5].
Острая дыхательная недостаточность (ДН) у пациентов с ДЦП, связанная с респираторной инфекцией, является наиболее частой причиной незапланированной госпитализации, порой с развитием неблагоприятного для жизни исхода[2].
Среди умерших детей с респираторными заболеваниями больные с нервно-мышечными нарушениями составляют 15%, что значительно больше, чем удельный вес таких пациентов в структуре детского населения в целом[6]. Это указывает на существенный вклад данных нарушений в развитие летального исхода в случаях, когда непосредственной причиной смерти является респираторная патология. Изучение специфики клинического течения и лечения острых бронхолегочных заболеваний у детей с ДЦП актуально для повышения качества оказания медицинской помощи этим пациентам.
Цель исследования: изучить особенности клинической картины и лечебной тактики при внебольничной пневмонии у детей с детским церебральным параличом.
МАТЕРИАЛЫ И МЕТОДЫ
В проспективное когортное сплошное сравнительное исследование были включены 56 детей с внебольничной пневмонией на фоне ДЦП (первая, или основная, группа) и 100 детей с внебольничной пневмонией без ДЦП (вторая группа, или группа сравнения), которые проходили курс лечения в городской детской больнице № 2 г. Астаны в 2013–2017 гг. Возраст детей составлял от 0 до 14 лет.
В первую группу входили больные с разными формами ДЦП: спастическую диплегию имели 35 (62,5%) детей, гиперкинетическую форму — 7 (12,5%), гемипаретическую — 5 (8,9%), двойную гемиплегию — 5 (8,9%), атоническиастатическую форму — 4 ребенка (7,2%). Преобладали тяжелые формы ДЦП (40 случаев — 71,4%): двойная гемиплегия со спастическим тетрапарезом и выраженной мышечной гипертонией; атонически-астатическая форма с низким мышечным тонусом и поражением корково-подкорковых связей; гиперкинетическая форма с гиперкинезами (атетоз, хореоатетоз, торсионная дистония).
Диагноз пневмонии основывался на клинических, рентгенологических и лабораторных данных в соответствии с критериями, представленными в обновленном варианте рабочей классификации бронхолегочных заболеваний у детей[7] и в клинических рекомендациях Педиатрического респираторного общества[8].
Сравнительному анализу подвергались анамнестические, клинические показатели заболевания, данные рентгенографии органов грудной клетки и лабораторных исследований. Фибробронхоскопию проводили 37 детям первой группы (66,1%) и 46 — второй (46,0%). Во всех этих случаях выполняли бактериологическое исследование и ПЦР-анализ на респираторные вирусы промывных вод бронхиального дерева.
Математическую обработку материала при сравнении средних тенденций в исследуемых выборках осуществляли методом Манна — Уитни, при сравнении удельного веса (частоты) признака в двух независимых выборках — методом углового преобразования Фишера[9]. При этом среднестатистические характеристики выборок представляли как медиану (Me) и интерквартильный размах (Q1–Q3), структуру выборок — в процентах. Различия считали статистически значимыми при p < 0,05.
РЕЗУЛЬТАТЫ И ОБСУЖДЕНИЕ
В обеих группах преобладали лица мужского пола (в первой группе мальчиков было 58,9%, девочек — 41,1%; во второй группе мальчики и девочки составляли 62,0% и 38,0% соответственно) при отсутствии статистически значимых межгрупповых различий (p > 0,05). Средний возраст детей в первой группе был равен 5 (2–9) годам, во второй — 4 (1–10) годам, что также не имело статистически значимых различий (p > 0,05).
Возрастная структура пациентов без ДЦП отражает более частую заболеваемость пневмонией детей раннего возраста[8]. В то же время в группе больных с ДЦП удельный вес пациентов старше трех лет оказался статистически значимо больше, чем в группе сравнения, что можно связать со склонностью к развитию острой бронхолегочной патологии у детей с органическим поражением ЦНС всех возрастных групп (табл. 1).
Таблица 1
Возрастная структура больных пневмонией в сравниваемых группах
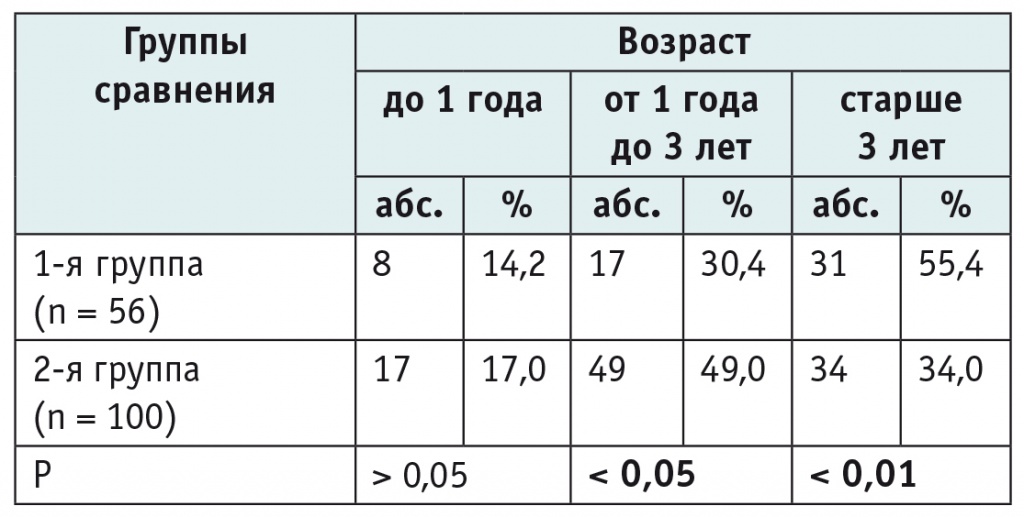
Примечание. В таблицах 1–4: 1-я группа — дети с пневмонией и ДЦП; 2-я группа — дети с пневмонией без органического поражения ЦНС.
Средний возраст матери при рождении ребенка в первой группе составил 27 (22–32) лет, во второй — 28 (21–33) лет (p > 0,05). Возраст матери старше 35 лет в первой группе регистрировался в 19,6% случаев, во второй — в 17,0% (p > 0,05). Табакокурение матери отмечалось в первой группе в 12,5% случаев, во второй — в 12,0% (p > 0,05).
Острые и хронические экстрагенитальные заболевания в период беременности статистически значимо чаще встречались в первой группе, чем во второй (44,6% и 28,0% соответственно; p < 0,05), как и прием лекарственных препаратов (28,6% и 11,0% соответственно; p < 0,05). Такая же закономерность отмечалась при сравнении частоты встречаемости патологии беременности (ранний и поздний гестозы): в первой группе она составила 89,3%, во второй — 21,0% (p < 0,01). Осложненное течение интранатального периода и/или патология неонатального периода также статистически значимо чаще встречались у детей с ДЦП, чем в группе сравнения (48,2% и 23,0% соответственно; p < 0,01). Установленные закономерности можно связать с прямым влиянием указанных факторов на формирование перинатальной патологии ЦНС[1].
Удельный вес детей, вакцированных в соответствии с Национальным календарем профилактических прививок Республики Казахстан, в первой группе был статистически значимо меньше, чем во второй (67,8% и 89,0% соответственно; p < 0,01), что связано с большей частотой медицинских отводов у детей с перинатальной патологией. У пациентов с ДЦП чаще встречалась анемия (62,5% против 40,0% во второй группе; p < 0,01), тогда как по частоте атопии и пищевой аллергии статистически значимых различий между группами не выявлено (12,5% в первой группе и 15,0% — во второй; p > 0,05).
Перенесенная ранее пневмония чаще регистрировалась у детей первой группы (33,9% против 14,0% в группе сравнения; p < 0,01). Исследуемый случай пневмонии являлся вторым у 21,4% пациентов с ДЦП и у 10,0% больных без ДЦП (p < 0,05), третьим — у 12,5% и 4,0% соответственно (p < 0,05). При этом перенесенная на первом году жизни пневмония в первой группе зарегистрирована у 23,2% детей, а во второй — у 12,0% (p < 0,05). Выявленная закономерность отражает склонность к развитию пневмонии у детей с ДЦП, что согласуется с данными литературы[2–5].
При анализе характера течения внебольничной пневмонии установлены отсутствие повышения температуры при поступлении в стационар у 8,9% детей первой группы и у 13,0% — второй; субфебрильная температура регистрировалась у 41,1% и 45,0% пациентов, фебрильная — в 50,0% и 42,0% случаев соответственно без статистически значимых различий между сравниваемыми группами (p > 0,05). Интоксикационный синдром в виде вялости, слабости, раздражительности отмечен у 89,3% детей с ДЦП и у 76,0% — без ДЦП (p > 0,05).
Кашель был постоянным симптомом у всех детей обеих групп. Однако приступообразный навязчивый кашель чаще регистрировался у больных с ДЦП, чем без него (76,8% и 57,0% соответственно; р < 0,01), как и дистанционные хрипы (96,4% и 34,0% соответственно; р < 0,01). Затруднение выделения мокроты при влажном кашле, требовавшее назначения медикаментозных (муколитики и мукокинетики) и физических (вибрационный массаж) методов разжижения и стимуляции отхождения мокроты, также было более характерным для пациентов первой группы (67,8% против 29,0% в группе сравнения; р < 0,01). Это можно связать с ослаблением кашлевого рефлекса у пациентов с ДЦП[2, 3].
Частота встречаемости различных локальных физикальных симптомов в сравниваемых группах не имела статистически значимых различий (в первой группе — 87,5%, во второй — 88,0%; p > 0,05), однако у пациентов с ДЦП чаще регистрировалось локальное ослабление дыхания над очагом поражения (в первой группе — 67,8%, во второй — 40,0%; p < 0,01). Хрипы чаще наблюдались у детей с ДЦП, чем в группе сравнения (96,4% и 69,0% соответственно; р < 0,01). Причем стойкие влажные хрипы длительностью более 7 дней от момента их регистрации также чаще отмечались у больных с ДЦП (60,7% против 40,0% во второй группе; р < 0,05).
Как известно, бронхообструктивный синдром не является типичным для пневмонии[8]. Однако в первой группе он регистрировался статистически значимо чаще, чем во второй (23,2% и 8,0% соответственно; р < 0,01). Можно полагать, что у детей с острым обструктивным бронхитом при наличии ДЦП чаще происходит развитие пневмонии.
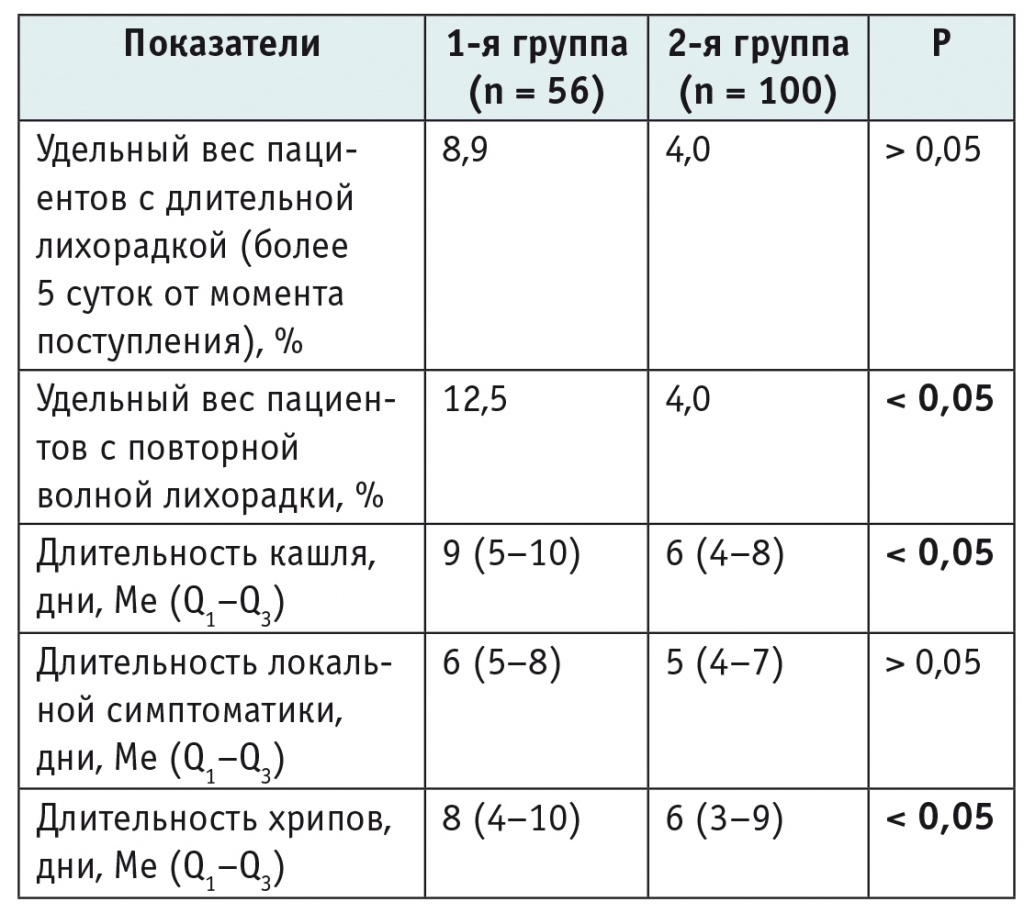
Данные таблицы 2 свидетельствуют о большей длительности кашля и влажных хрипов в группе детей с ДЦП, что можно связать с характерным для этих пациентов затруднением эвакуации мокроты в силу комплекса указанных выше причин и, следовательно, с более длительным течением воспалительного процесса в виде перифокального или диффузного бронхита[2–5]. Повторная волна лихорадки, статистически значимо чаще регистрировавшаяся у детей с ДЦП, может отражать более свойственную пациентам с органическим поражением ЦНС склонность к реинфицированию в условиях стационара.
Таблица 2
Продолжительность основных клинических симптомов пневмонии у детей сравниваемых групп
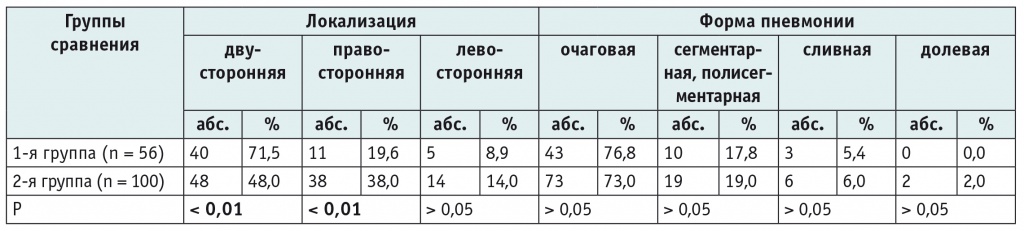
Представленная в таблице 3 рентгенологическая характеристика пневмонии свидетельствует о более частом развитии двустороннего поражения легких у детей с ДЦП. Статистически значимых различий в структуре форм пневмонии в сравниваемых группах не установлено (p > 0,05).
Таблица 3
Рентгенологическая характеристика пневмонии в сравниваемых группах
Тяжесть внебольничной пневмонии у детей с ДЦП чаще, чем в группе сравнения, усугублялась гастроэзофагеальным рефлюксом с микроаспирациями, рвотой (21,4% и 4,0% соответственно; р < 0,01), дисфагией (37,5% и 0,0% соответственно). Судорожный синдром статистически значимо чаще регистрировался в первой группе (8,9% против 3,0% в группе сравнения; p < 0,05). Это отражает бо’льшую склонность к судорожным реакциям у детей с органическим поражением ЦНС при действии токсико-гипоксических факторов[1]. Белково-энергетическая недостаточность, отягощающая течение заболевания, выявлена только среди детей с ДЦП — в 26,8% случаев.
При наличии ДЦП пневмония чаще протекала с более выраженной ДН. Пациенты без ДН в первой группе составили 8,9%, во второй — 33,0% (p < 0,05); с ДН1 — 44,7% и 44,0% (р > 0,05); с ДН2 — 32,1% и 20,0% (p < 0,05); с ДН3 — 14,3% и 3,0% соответственно (p < 0,05). Пульсоксиметрия проводилась при поступлении в стационар 53 детям первой группы и 88 — второй группы. При этом более низкие показатели сатурации кислорода регистрировались у детей с ДЦП: 89% (86–95) против 94% (90–97) в группе сравнения (p < 0,05).
Все больные с тяжелым течением внебольничной пневмонии проходили этап лечения в отделении реанимации и интенсивной терапии (ОРИТ), куда чаще госпитализировались пациенты с ДЦП: 18 (32,1%) детей первой группы и 12 (12,0%) — второй группы (р < 0,01). Всем находившимся в ОРИТ детям с ДЦП потребовалась интенсивная терапия продолжительностью более 3 суток, в то время как в группе сравнения в лечении такой длительности нуждались 9 из 12 (75,0%) пациентов (р < 0,01). Проведение ИВЛ потребовалось 14,3% детей с ДЦП и 5,0% пациентов без органического поражения ЦНС (p < 0,05). Показаниями к переводу на ИВЛ были, помимо ДН3, труднокупируемый судорожный синдром (истинные и фебрильные судороги) и гипоксический отек мозга. У пациентов с ДЦП в ОРИТ регистрировались более выраженные и более стойкие изменения газового состава крови и кислотно-основного состояния: гипоксемия и гиперкапния, газовый ацидоз.
Плевральные осложнения встречались в первой группе у 10,7% больных, во второй — у 10,0% (р > 0,05). Синпневмонический плеврит у детей с пневмонией и ДЦП был диагностирован в 3,6% случаев, метапневмонический — в 7,1%. Соответствующие данные у детей второй группы составили 3,0% и 7,0%, что не имело статистически значимых различий с первой группой (р > 0,05).
Следует отметить, что заболевание пневмонией утяжеляло течение ДЦП, приводило к обострению неврологической симптоматики. Пневмония наиболее тяжело протекала при атонически-астатической форме ДЦП. Тяжесть неврологической симптоматики характеризовалась выраженностью лабиринтно-тонического рефлекса, резким усилением гиперкинезов, обострением судорожного синдрома.
У детей обеих групп при госпитализации в абсолютном большинстве случаев регистрировался нейтрофильный лейкоцитоз (в первой группе — 85,7%, во второй — 91,0%; р > 0,05); сдвиг влево до юных форм отмечался у 21,4% пациентов первой группы и у 25,0% больных — второй (р > 0,05), токсическая зернистость нейтрофилов — у 14,3% и 15,0% детей соответственно (р > 0,05).
Фибробронхоскопия проводилась 37 детям первой группы и 46 — второй (66,1% и 46,0% соответственно; p < 0,01). Двусторонний эндобронхит среди пациентов с ДЦП, проходивших это исследование, документировался в 70,3% случаев, правосторонний — в 18,9%, левосторонний — в 10,8% случаев. Во второй группе частота названных форм составила соответственно 65,2%, 21,7% и 13,1% без статистически значимых различий с первой группой (р > 0,05). При этом при наличии ДЦП структура эндобронхита была представлена катаральной формой у 24,3% детей, слизисто-гнойной — у 75,7%, а во второй группе данные формы отмечались у 67,4% и 32,6% детей соответственно. Таким образом, при пневмонии с ДЦП статистически значимо чаще встречался гнойный компонент воспаления слизистой оболочки бронхиального дерева (р < 0,01).
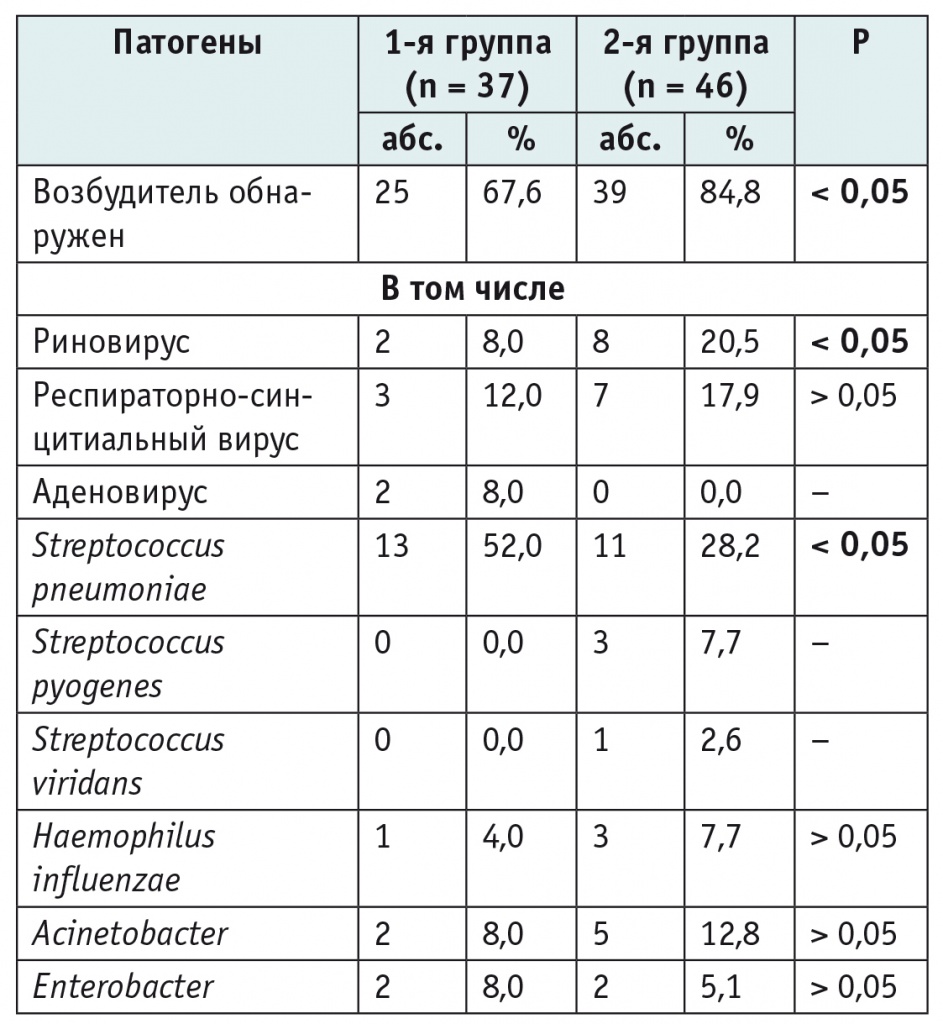
Результаты бактериологического анализа и исследования промывных вод бронхиального дерева методом ПЦР представлены в таблице 4. Из них следует, что в структуре этиологически значимых бактериальных возбудителей пневмонии у детей с ДЦП важное место занимает Streptococcus pneumoniae, причем в первой группе он встречался статистически значимо чаще, чем в группе сравнения (p < 0,05). Другие бактериальные возбудители (S. pyogenes, S. viridans, Haemophilus influenzae, Acinetobacter, Enterobacter) обнаруживались значительно реже и с примерно одинаковой частотой в сравниваемых группах (p > 0,05). ДНК риновируса статистически значимо чаще присутствовала в промывных водах бронхов детей с пневмонией без ДЦП (p < 0,05). Как известно, пневмонии зачастую предшествует вирусная респираторная инфекция, которая способствует нарушению местного иммунитета слизистой оболочки бронхов, мукоцилиарного клиренса и, следовательно, более легкому распространению бактериальной инфекции в терминальные бронхиолы и альвеолы[8]. У пациентов с ДЦП изначально имеют место свойственные этой патологии неблагоприятные факторы, способствующие первичному бактериальному обсеменению нижних дыхательных путей с развитием бактериального воспаления даже без предшествующей вирусной респираторной инфекции: микроаспирации, гиповентиляция легких, дисфункция диафрагмы, слабость дыхательной мускулатуры, общая гипокинезия[2–5].
Таблица 4
Характеристика возбудителей внебольничной пневмонии у детей сравниваемых групп по данным исследования промывных вод бронхиального дерева
Антибиотики назначались всем детям с пневмонией в обеих группах. При этом необходимость во втором курсе антибактериальной терапии статистически значимо чаще возникала у пациентов с ДЦП: в 23,2% случаев против 11,0% в группе сравнения (р < 0,05). Муколитики и/или мукокинетики назначались детям с пневмонией обеих групп. Однако у больных первой группы статистически значимо чаще, чем в группе сравнения, применялась комбинация этих препаратов (амброксол в возрастных дозах внутрь и/или ингаляционно с использованием компрессорного небулайзера в сочетании с N-ацетилцистеином внутрь или в ингаляциях через компрессорный небулайзер): в 37,5% случаев против 9,0% во второй группе (р < 0,01). У пациентов с ДЦП чаще использовали для улучшения дренажа бронхиального дерева вибрационный массаж: в первой группе его проводили у 82,1% детей, во второй — у 25,0% (р < 0,01). В связи с большей распространенностью бронхообструктивного синдрома при пневмонии детям первой группы статистически значимо чаще, чем во второй группе, назначались бронхолитики (сальбутамол или фенотерол + ипратропия бромид в возрастных дозах) с использованием компрессорного небулайзера: в 23,2% и 8,0% случаев соответственно (р < 0,01).
В целом длительность пребывания в стационаре у больных пневмонией с ДЦП была статистически значимо больше, чем у пациентов с пневмонией без органического поражения ЦНС: 9 (7–10) койко-дней в первой группе и 6 (5–7) — во второй (р < 0,05).
ЗАКЛЮЧЕНИЕ
Результаты проведенного исследования свидетельствуют о склонности детей с детским церебральным параличом (ДЦП) к развитию пневмонии, а также о наличии клинических особенностей внебольничной пневмонии при этой неврологической патологии, которые включают более тяжелое и продолжительное течение заболевания с большей выраженностью дыхательных расстройств, более частое двустороннее поражение легких, более выраженное и продолжительное вовлечение в воспалительный процесс бронхиального дерева с чаще встречающимся бронхообструктивным синдромом, затруднение отхождения мокроты, обострение симптомов неврологического заболевания. Указанные закономерности можно связать с нарушением механики дыхания вследствие поражения дыхательной мускулатуры и деформации грудной клетки, склонностью к микроаспирациям, недостаточной эффективностью кашля при органическом поражении ЦНС.
Склонность к утяжелению течения пневмонии определяет необходимость чаще госпитализировать детей с ДЦП в отделение реанимации и интенсивной терапии; больные с ДЦП нуждаются в более частом проведении искусственной вентиляции легких и более длительной госпитализации.
С учетом установленных клинических особенностей следует активнее использовать в лечении таких пациентов методы, направленные на санацию бронхиального дерева (сочетанное применение муколитиков, мукокинетиков и вибрационного массажа грудной клетки, при неэффективности — проведение бронхоскопии), и бронхолитики. Детям с ДЦП при развитии пневмонии чаще требуется назначение повторных курсов антибактериального лечения.
Этиологическая значимость Streptococcus pneumoniae при внебольничной пневмонии у детей с ДЦП подтверждает актуальность обязательной первичной профилактики пневмонии у детей с этим неврологическим заболеванием с использованием пневмококковой вакцины.








